«несварение желудка»: что это такое и как лечить?
Содержание:
- Симптомы диспепсии
- Чечевица
- Чем же опасно закисление организма?
- Желудочно-кишечный тракт – входные ворота для вируса.
- Какие продукты показаны язвенникам
- Почему горчат огурцы в открытом грунте
- Домашние средства от запора. Лучшее и эффективное лечение запора в возрасте в домашних условиях
- Правила питания при гастрите
- Каким должен быть рацион при заболеваниях ЖКТ
- Фармакологические свойства
- Диагностика постхолицистэктомического синдрома
- Что нужно есть во время грудного вскармливания
- Неправильное питание — причина хронического закисления организма
- Способ применения и дозы
- Какой режим питания при гастрите?
Симптомы диспепсии
Симптомы диспепсии могут проявляться по-разному, что зависит от конкретного вида расстройства, однако существуют признаки, которые одновременно характерны для всех видов заболевания.
Диспепсия, которая вызвана недостатком пищеварительного фермента, имеет следующие признаки:
- тошнота;
- неприятный привкус во рту;
- переливание и урчание в животе, недомогание, слабость;
Иногда пациенты испытывают головные боли и бессонницу. В кале часто содержится большое количество пищи, которая плохо переварена.
Функциональная диспепсия проявляется такими неприятными симптомами как боль, дискомфорт в области поджелудочной железы после принятия пищи, сопровождающийся тяжестью, переполнением, ранним насыщением.
Бродильная диспепсия. Основными симптомами бродильной диспепсии являются вздутие кишечника с выделением большого количества газов, частый жидкий пенистый стул с кислым запахом. Боли в животе терпимые или отсутствуют. Весьма типичным признаком бродильной диспепсии является характер испражнений. Они слабо окрашены, содержат мало пузырьков газа, большое количество крахмальных зёрен, клетчатки, йодофильных микробов и органических кислот.
Гнилостная диспепсия во многом напоминает интоксикацию: больной ощущает слабость и общее недомогание, чувствует тошноту и сильную головную боль. Кал темный и жидкий, имеет неприятный и довольно резкий запах, стул при этом учащенный.
Жировая диспепсия, в отличие от других видов диспепсии, не характеризуется частым поносам. Пациенты, страдающие жировой диспепсией, испытывают чувство переполнения и тяжести в животе, жалуются на метеоризм и отрыжку, а также сильные боли, которые начинаются через полчаса после приема пищи. Кал имеет белесый цвет и жирный блеск: это остатки жира, который не успевает перевариться. Стул при этом обильный.
Диспепсия у маленьких детей проявляется в срыгивании и вздутии живота. Стул частый, более шести раз за сутки, кал имеет зеленый цвет, попадаются белесые хлопья. Ребенок при этом капризничает, плохо спит и ест.
Чечевица
В независимости от сорта, чечевица имеет общий состав. Отличаются семена различных сортов только внешними характеристиками и особенностями применения.
Пищевая ценность и калорийность
Достаточно небольшой порции чечевицы, чтобы насытиться, так как калорийность культуры 295 ккал.
В 100 граммах семян присутствует:
- белки — 24 г;
- жиры — 1,5 г;
- углеводы — 46,3 г;
- пищевые волокна — 11,5 г;
- вода — 14 г;
- зола — 2,7 г.
Соотношение белков/жиров/углеводов — 1/0,1/1,9 (33/5/63%).
| Витамины | Макро- и микроэлементы |
| ретинол | калий |
| бета-каротин5 | кальций |
| тиамин | кремний |
| рибофлафин | магний |
| холин | натрий2 |
| пантотеновая кислота | железо |
| пиридоксин | йод |
| фолаты | марганец |
| аскорбиновая кислота | никель |
| альфа токоферол | фтор |
| биотин | хром |
| филлохинон | цинк |
| ниацин | — |
Знаете ли вы? Латинское название чечевицы — Lens. Такое же название на латинском имеют и линзы (оптические). Связано это с тем, что их форма аналогична форме семян культуры.
Полезные свойства и показания к употреблению
Чечевицу желательно вводить в ежедневное меню, а всё потому, что:
- Содержащийся в ней белок легче усваивается организмом, чем животный.
- Содержит порядка 90% суточной нормы фолиевой кислоты.
- Содержит легкорастворимую клетчатку, стимулирующую процессы пищеварения.
- Молибден и железо поддерживают работу нервной системы.
- В сочетании с зеленью улучшает усваивание железа организмом.
- Является источником триптофана, преобразуемого в организме в гормон счастья.
- Богата на исофлавоны, вещества, замедляющие раковые процессы.
- Способна регулировать уровень сахара.
- Наличие калия стимулирует процесс кроветворения.
- Стимулирует обмен веществ;
- Способна повышать иммунитет.

- В связи с этим продукт рекомендован при:
- наличии холестериновых бляшек;
- проблемах с пищеварением, зашлакованностью организма;
- сахарном диабете;
- упадке сил, апатии;
- лишнем весе;
- воспалительных процессах;
- наращивании мышечной массы;
- предрасположенности к атеросклерозу;
- предпосылках к развитию рака груди и других видов;
- ПМС (предменструального синдрома);
- беременности;
- проблемной коже (как косметическое средство);
- простате;
- проблемах с потенцией.
Изучите подробнее, чем вредна и полезна чечевица.
Негативные свойства и противопоказания к употреблению, побочные эффекты
Не контролированное, чрезмерное употребление чечевицы может спровоцировать:
- сбои в пищеварительной системе (тяжесть, вздутия, спазмы);
- камни в почках (из-за лизина, который накапливается в организме);
- проблемы с работой сердца (переизбыток калия может спровоцировать онемение конечностей);
- аллергия.

- Из-за этого не рекомендуется употреблять продукт при:
- болезнях ЖКТ (желудочно-кишечного тракта) в стадии обострения;
- подагре;
- серьезных почечных проблемах;
- мочекислом диатезе;
- проблемах поджелудочной железой;
- холецистите;
- индивидуальной непереносимости.
Знаете ли вы? 60% населения мира страдает от гастрита, причём среди больных преобладают особи мужского пола.
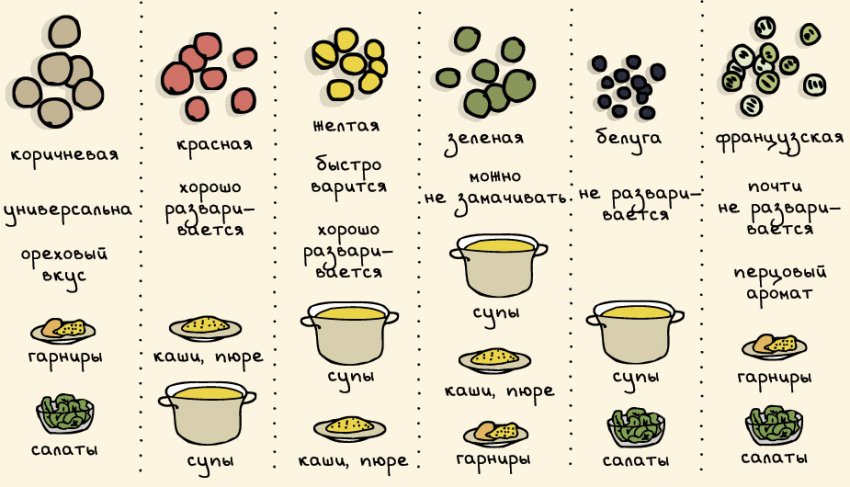
Сорта чечевицы
Существуют такие сорта чечевицы:
- зелёная — недоспелые семена, которые сохраняют форму при термической обработке. Идеальна для салатов, закусок, мясных блюд. Рекомендуется к употреблению при гепатите, язве, гипертонии;
- красная — дозревшие плоды с пикантным вкусом. Используется для супов, пюре. Рекомендована при анемии;
- коричневая — имеет вкус, похожий на ореховый. Из неё варят супы, делают запеканки. Рекомендована при туберкулёзе и других лёгочных проблемах;
- чёрная — обладательница самых мелких зёрен. Пригодна для приготовления любых блюд. Сохраняет форму и цвет.
Чем же опасно закисление организма?
Снижение рН в организме приводит к снижению иммунитета и появлению более чем 200 заболеваний, включая дальнозоркость и катаракту, хондрозы, желчнокаменную, почечнокаменную болезни, онкологию. Если у одного человека проявляется несколько заболеваний одновременно, налицо явное падение рН крови. Естественно, что восстановлении рН до нормы, является необходимым условием лечения этих состояний.
При снижении рН, т.е. при повышении кислотности, отмечается:
- нарушение иммунной реакции, быстро размножаются вирусы, бактерии, грибы. Еще в 1932 году Отто Варбург получил Нобелевскую премию по химии за определение условий жизни злокачественных опухолей. Клетки опухолей (а также бактерии и патогенные микроорганизмы) великолепно размножаются при закислении крови, т.е. при падении рН ниже 7,2-7,3 единиц. При нормализации рН опухоли вначале прекращали рост, а затем рассасывались! Если рН крови в норме, чужеродные бактерии и микроорганизмы не имеют условий для размножения.
- в жертву приносится скелет, так как в целях ощелачивания магний и кальций вымываются из костей, что приводит к развитию остеопороза.
- в ответ на закисление организм выбрасывает в кровоток избыточное каличество кальция. Этот избыток организм стремится удалить, но откладывает его, к сожалению, не обратно в кости, а на поверхность костей и суставов, а также в почках, желчном пузыре. Начинается помутнение хрусталика, ускоряется развитие катаракты и т. д.
- плохо усваиваются витамины и микроэлементы.
- возникают заболевания сосудов, сердца, суставов, крови.
- хроническое закисление также может вызывать гипофункцию щитовидной железы, головные боли, тревожность, бессонницу, отеки.
- возникают хроническая слабость и боли в мышцах.
- кислая реакция слюны разрушает зубы.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Какие продукты показаны язвенникам
Люди, страдающие заболеваниями ЖКТ, должны с осторожностью относиться не только к выбору продуктов питания, но и следить за их качеством и сроком годности. Так они обезопасят себя от нежелательных последствий
Разработанная диетологам специально для пациентов с поражением желудка диета №1 включает низкокалорийные продукты, которые легко перевариваются и усваиваются организмом. В их число входят овощи и фрукты.
Первые едят как в свежем, протёртом виде, так и в супах и гарнирах. Особенно полезны жидкие блюда на любом овощном отваре. Их готовят из цветной капусты или брокколи, моркови, свёклы, репы и др. с добавлением зелени. Не стоит злоупотреблять картофелем, в котором много крахмала, ограничить в рационе продукты богатые клетчаткой, такие как белокочанная капуста, бобовые, кукуруза
Осторожно стоит употреблять чеснок и горький перец. Они вызывают острое раздражение желудка.
В качестве десертов лучше использовать яблоки, груши кисло-сладких сортов и ягоды по сезону. Содержащие много полезных компонентов бананы могут быть тяжеловаты для воспалённого желудка, поэтому злоупотреблять ими не стоит.
Людям, страдающим язвой и гастритом, показаны каши, сваренные из разных круп на воде. Овсянка, пшеничная, ячневая, пшёнка и др. не должны быть густыми и сладкими. Жидкая по консистенции с небольшим добавлением сливочного масла овсяная каша полезна для желудка больше всего.
Из белковых продуктов предпочтение стоит отдать нежирной телятине, любому белому мясу (курица, утка, кролик и др.). Полезно употреблять постную речную рыбу.
При гастрите особую роль играет кислотность желудка. Если она повышена, требуется соблюдать диету при повышенной кислотности желудка. При пониженной кислотности рекомендуется есть нежирные молочно-кислые продукты, квашеную капусту.
Из напитков самым приемлемыми являются кисели, желе, приготовленные на основе плодово-ягодных соков и отваров. Очень полезны травяные сборы при гастрите, а также отвар шиповника.
Почему горчат огурцы в открытом грунте
Теперь подробнее разберемся, почему вырастают горькие огурцы на грядке, и какие меры стоит принять в каждом из случаев. Основные причины могут быть следующими:
- нехватка влаги и подкормок;
- слишком большие перепады между дневной и ночной температурами;
- «горький» сорт;
- ошибки в уходе (неправильный посев, загущенность посадок, отсутствие окучивания и т.д.);
- нападение вредителей.
Нехватка воды скажется не только на вкусе, но и на внешнем виде плода. Он будет дольше созревать, из-за чего размер зеленца уменьшится, а кожура потемнеет. Недостаток питательных веществ добавит к картине неправильную форму плода и больной вид в целом. Поэтому не лейте воду и удобрения на глазок, пользуйтесь проверенными дозировками.
Чем полить огурцы, чтобы не горчили? В первую очередь – теплой водой. Необходимо соблюдать режим полива и проводить процедуру только в теплую погоду, чтобы избежать перепада температур.
При неблагоприятной погоде грядки стоит накрыть пленкой или лутрасилом (легким нетканым материалом), чтобы растения не замерзли. Также не забывайте окучивать кусты, чтобы избежать загнивания корней, иначе огурец испытает большой стресс.
Тля, белокрылка, трипсы, нематоды, медведка, паутинный клещ и другие вредители могут стать причиной горечи в огурцах. Растение будет защищаться от нашествия насекомых и начнет вырабатывать отпугивающее горькое вещество. Поэтому проводите профилактические мероприятия по защите посадок и соблюдайте правила агротехники. При посадке в следующем году выбирайте сорта и гибриды огурцов, которые не горчат. Также не лишним будет изменить структуру почвы и повысить ее плодородие.
Как ухаживать за огурцами в открытом грунтеВы посеяли огурцы и не знаете, как ухаживать за ними в дальнейшем? Мы подскажем.
Лучше не вносить под огурцы свежий навоз. Предпочтение отдавайте хорошо перепревшему навозу (перегною) или птичьему помету.
Чем подкормить огурцы для хорошего ростаЕсли вы не хотите использовать химические препараты для подкормки, их вполне можно заменить подручными средствами.
Домашние средства от запора. Лучшее и эффективное лечение запора в возрасте в домашних условиях
Из-за дисбактериоза, отсутствия физической активности, нарушения работы перистальтики, и снижения чувствительности сфинктера развивает запор у людей в пожилом возрасте. Народные способы избавления от запоров, не только позволит очистить кишечник, но и наладить работу кишечника. При регулярных запорах, перед тем как начать лечение, необходимо обследоваться на наличие других заболеваний органов пищеварения. Стоит учесть, что некоторые лекарственные препараты способны вызвать задержку дефекации, в таком случае специалист подбирает оптимальный вариант слабительного средства.
Долгий запор помогут устранить следующие компоненты:
- кора крушины – 10 г;
- семя льна – 20 г;
- алтей (корень) – 20г;
- фенхель (плоды) – 10 г;
- корень солодки – 10г.
Способ приготовления:
- мелко нарезать и смешать все компоненты средства;
- отделить 10 г смеси и добавить к ней стакан воды;
- установить на водяную баню и выждать 30 минут;
- после остужения процедить и добавить воды до первоначального объема.
Средство принимается по ½ стакана в вечернее время. Также, эффективными средствами для улучшения перистальтики кишечника у пожилых людей является сок алоэ и растительное масло.
Безопасным и полезным средством от запора является изюмная вода, которая готовится следующим образом:
- промыть изюм и залить стаканом кипятка;
- настоять некоторое время;
- процедить и употреблять по пол стакана в течение дня.
Применение масел
Чтобы избавиться от запора в короткие сроки необходимо использовать различные масла, которые эффективно и безопасно очистят кишечник от каловых масс, к ним относятся льняное, облепиховое, тыквенное, вазелиновое, оливковое, касторовое, подсолнечное.
Каждое из масел обладает разными свойствами и воздействием на кишечник, поэтому перед выбором необходимо ознакомится с их особенностями:
- Льняное – помогает быстро избавиться от запоров, для этого необходимо выпивать натощак по столовой ложке каждое утро.
- Облепиховое – помогает избавиться от запоров в хронической форме. На протяжении одного месяца следует ежедневно выпивать по ложке масла.
- Тыквенное – нормализует работу перистальтики кишечника. Необходимо употреблять по ложке перед основными приемами пищи в течение 10 дней, после чего требуется сделать перерыв на несколько недель.
- Вазелиновое – выпивать по ложке за 1,5-2 часа до и после еды.
- Оливковое – устраняет хронические запоры, принимать за 60 минут до еды по 1 ст. л., запив водой с соком лимона.
- Касторовое – является мощным слабительным средством, поэтому применять более трех дней нельзя, на протяжении одних суток можно употреблять не более 30 г.
- Подсолнечное – масло используется в качестве заправки салатов, позволяя нормализовать стул. Также разрешено выпивать ложку утром на голодный желудок.
При длительном запоре применяется клизма на основе масел, но проводить процедуру следует только в крайних случаях.
Помощь при беременности
Большинство беременных сталкиваются с проблемой запора, но поскольку в этот период многие лекарства и травы запрещены, необходимо найти максимально безопасное и действенное средство.
Поскольку при беременности одним из наиболее частых факторов, которые могут провоцировать запор, является дисбактериоз, то регулярный ежедневный прием бифилакта БИОТА по 1 стакану 1-2 раза в день за 20-30 минут до еды или через 40 минут после еды является незаменимым. Это позволит нормализовать стул, снизить проявления токсикоза, восстановить микрофлору кишечника и влагалища, профилактировать развитие дисбактериоза у новорожденного («БИОТА для беременных). Более того, бифилакт БИОТА является вкусным и диетическим продуктом. Бифилакт БИОТА не просто устраняет запор, он убирает даже причину запора – дисбактериоз.
Эффективным средством против запора у беременных является настой из сухофруктов, который готовится следующим образом:
- понадобится по несколько штук кураги, инжира и чернослива;
- залить их на ночь 200 мл кипятка;
- утром выпивать жидкость натощак за 30 минут до еды;
- сами фрукты можно съесть в течения дня.
Справиться с запором при беременности поможет отвар из свеклы, овсяных хлопьев и чернослива, которые необходимо соединить в равных пропорциях (по 100 г). Способ приготовления: измельчить все компоненты, смешать и залить двумя литрами воды. Поставить на огонь, дождаться закипания и оставить томиться на несколько часов. Затем остудить и процедить отвар. Полученное средство хранить в прохладном месте, употреблять по стакану перед сном.
Беременным запрещено применять средства, в состав которых входят следующие ингредиенты:
- жостер (плоды);
- масло касторовое;
- листья ревеня;
- кора крушины;
- сенна.
Правила питания при гастрите
Питание — один из важнейших элементов успешного лечения гастрита. Диету при гастрите составляет врач в зависимости от вида гастрита, его стадии, общего состояния здоровья пациента, его возраста и ряда других особенностей.
Существует несколько важных правил питания при гастрите, которых нужно строго выполнять. Главное правило — пищу нужно тщательно пережевывать. Процесс пищеварения начинается уже в ротовой полости, где еда измельчается и частично переваривается ферментами. Если не пережеванная пища попадает в желудок, то она может раздражать слизистую.
При данной патологии нужно отказаться от питания «всухомятку». Нужно быть осторожнее с сухарями, сушками и прочей твердой и сухой пищей, чтобы избежать раздражения слизистой желудка. Пища должна быть мягкой и теплой.
Режим питания
При воспалительных патологиях ЖКТ крайне важен режим питания — количество приемов пищи и время приема. Забудьте о 2-3 разовом питании. При гастрите так редко есть нельзя. Врач порекомендует принимать пищу минимум 5 раз в сутки. Это значит, что, помимо завтрака, обеда и ужина, будет еще, по меньшей мере, 2 приема пищи. Это могут быть небольшие перекусы
Важно, чтобы при гастрите не было сильного чувства голода. В желудке должна находиться пища, иначе кислота будет разъедать слизистую желудка
Соблюдая 5-6 разовое питание, важно следить и за калорийностью пищи — она не должна быть чрезмерной.
Питаться лучше всего в одно и то же время. Соблюдение режима питания нормализует выделение желудочного сока. Организм будет знать, когда человек обычно принимает пищу и надлежащим образом подготовится к этому. При этом по составу (белки, жиры, углеводы) еда должна быть примерно одинаковой. Другими словами, если человек по утрам ест яйца, то лучше всего будет не нарушать эту привычку.
Суточный рацион: меню на неделю
У всех диет при гастрите есть много общего. При этом существует разница между диетическим питанием при остром и хроническом гастрите. Рассмотрим эти особенности.
При остром течении заболевания в первые сутки у человека почти нет аппетита из-за болевых ощущений и тошноты. В первый день острого гастрита от приема пищи лучше воздержаться. Разрешено теплое питье (вода, чай).
Уже со второго дня при остром гастрите пациенту показан стол № 1А. Эта диета разрешает жидкую пищу, картофельное и мясное пюре, суп с крупами, молочные супы, яйца всмятку, а также кисель, желе и мед. Вся пища отваривается или готовится на пару. Такая еда доставит меньше всего проблем слизистой желудка.
При острой форме не рекомендованы сырые овощи и фрукты, мясные бульоны, хлебобулочные изделия, сладости, сыр и кофе. Следует ограничить потребление соли (поваренная соль усиливает секрецию желудочного сока), а лучше на период лечения отказаться от нее вовсе. Также нельзя употреблять специи, острые и кислые блюда. Пища должна быть нейтральной на вкус.
 Диетическое питание при гастрите. Фото: yuliyafurman / freepik.com
Диетическое питание при гастрите. Фото: yuliyafurman / freepik.com
Примерное меню на неделю:
- Завтрак — жидкая каша c маслом. Допускаются все виды каш, кроме пшенной.
- Перекус — творог.
- Обед — котлеты с тушеными овощами, компот.
- Перекус — яйцо всмятку.
- Ужин — рыба на пару, чай.
- Перед сном — стакан молока.
Как правило, такое меню при гастрите нужно выдержать несколько дней, пока длится острый период болезни. После стабилизации ситуации не стоит отменять диетическое меню. Дальнейший режим питания и меню поможет составить врач исходя из динамики выздоровления.
Что касается хронического гастрита, то меню подбирается в зависимости от ряда факторов, таких как кислотность (повышенная или пониженная), а также вид и стадия гастрита. Подробнее о питании при различных видах гастрита — далее.
Каким должен быть рацион при заболеваниях ЖКТ
Диета при заболеваниях кишечника не должна быть скудной, наоборот, в рацион необходимо будет включить достаточно калорийные продукты. Если у человека нарушен процесс усвоения пищи, то он обычно начинает быстро худеть, “тает” не только жировая, но и мышечная ткань. Этот процесс необходимо уравновесить, увеличив количество поступающего в организм полноценного белка (не менее 130-140 г.).
Рекомендуется перейти на дробное питание и принимать пищу 5-6 раз в день небольшими порциями, чтобы снизить нагрузку на кишечник. Пища будет поступать в организм более равномерно, а организм сможет усвоить больше полезных веществ.
Фармакологические свойства
Фармакодинамика
Ферментный препарат, улучшающий процессы пищеварения. Лечение препаратом Креон
значительно уменьшает симптомы ферментной недостаточности поджелудочной железы,
включая боль в области живота, метеоризм, изменение частоты и консистенции стула,
независимо от этиологии заболевания. Панкреатические ферменты, входящие в состав
препарата, облегчают расщепление белков, жиров, углеводов, что приводит к их полной
абсорбции в тонкой кишке.
Креон Микро содержит свиной панкреатин в форме гранул, покрытых
кишечнорастворимой (кислотоустойчивой) оболочкой, принцип дозирования которых
разработан с целью тщательного перемешивания гранул с химусом, одновременного
поступления гранул с химусом из желудка в кишечник, и, в конечном счете, лучшего
распределения ферментов после их высвобождения внутри содержимого кишечника. Когда
гранулы достигают тонкой кишки, кишечнорастворимая оболочка быстро разрушается (при
pH > 5,5), происходит высвобождение ферментов с липолитической, амилолитической и
протеолитической активностью, что приводит к расщеплению жиров, углеводов и белков.
Полученные в результате расщепления вещества затем либо абсорбируются напрямую,
либо подвергаются дальнейшему гидролизу кишечными ферментами.
Диагностика постхолицистэктомического синдрома
Сложности в точном определении причин, приведших к развитию ПХЭС, и размытость самого определения синдрома требуют
тщательного обследования пациента. Чтобы правильно выбрать лечение, необходимо четко установить, что привело к
появлению ПХЭС.
Вот почему эффективная диагностика постхолицистэктомического синдрома включает сразу несколько методов:
сбор данных анамнеза – врач внимательно изучает старые медицинские заключения и записи, уделяя пристальное
внимание дооперационной диагностике и протоколу проведенной операции;
клинический осмотр пациента;
лабораторные исследования — клинический и биохимический анализ крови, анализ кала на простейших и яйца глист,
общий анализ мочи;
ультразвуковое исследование;
эндоскопию желчных протоков;
магнитно-резонансная томография или компьютерная томография брюшной полости6.
Что нужно есть во время грудного вскармливания
Маме, кормящей грудью, необходимо получать с едой достаточное количество определенных питательных веществ, так как вместе с материнским молоком они передаются малышу. Далее из статьи вы узнаете, что полезно есть при грудном вскармливании.
Продукты, богатые кальцием
Один из самых важных минералов в питании — это кальций, он отвечает за здоровье наших костей. Маме, кормящей грудью, нужно получать 1000 мг в день (1300 мг мамам в подростковом возрасте). Исследования показали, что во время кормления грудью женщины теряют около 3–5% костной массы. Чтобы компенсировать этот расход, нужно есть достаточно продуктов, богатых кальцием.
Старайтесь, чтобы каждый день в вашем рационе было три порции молочных продуктов, например: чашка молока, несколько кусочков сыра, стаканчик йогурта.
Есть и растительные источники кальция:
-
соки, обогащенные кальцием
-
тофу
-
кейл, шпинат, брокколи
-
фасоль
-
хлопья для завтрака, обогащенные кальцием
Если вам кажется, что вы употребляете недостаточно кальция, врач может порекомендовать вам принимать препарат кальция (в составе не должно быть ракушек устриц, так как они содержат свинец).
Продукты, богатые фолиевой кислотой
Для здорового развития малыша кормящей маме нужно в день получать минимум 400 мкг фолиевой кислоты. Ваш врач может порекомендовать вам подходящий витаминный комплекс.
Старайтесь есть продукты, богатые фолиевой кислотой: шпинат, цитрусовые, мясо, печень курицы и разнообразные бобовые. Также можно купить хлеб, хлопья и крупы, обогащенные фолиевой кислотой.
Продукты, богатые витамином D
Для поддержания здоровья костей, кроме кальция, необходим витамин D. Один из самых эффективных способов восполнить запас витамина D — это провести время на солнце. Но это небезопасно, учитывая риск возникновения рака, и не всегда практично.
Постарайтесь включить в свой рацион продукты, богатые витамином D:
-
лосось
-
макрель
-
обогащенное молоко или апельсиновый сок
-
йогурт
Дневная доза витамина D, рекомендуемая врачами, — от 400 до 1000 МЕ. Для примера, 100 г приготовленного лосося — это 477 МЕ, банка консервированного тунца в воде — 154 МЕ, а чашка обогащенного апельсинового сока — 137 МЕ.
Кроме витамина D, лосось, тунец и макрель богаты жирными кислотами омега-3, которые нужны для роста и развития мозга ребенка и его зрения.
Достаточное употребление витамина D также необходимо для всасывания кальция в пищеварительном тракте.
Ваш педиатр сможет порекомендовать добавку с витамином D для вашего малыша. Витамин D крайне важен для детей, находящихся исключительно на грудном вскармливании, так как, если его недостаточно в грудном молоке, возникает риск рахита — размягчения и слабости костей.
Продукты, богатые белком
Мамам, кормящим грудью, нужно съедать 150–200 г белка в день. Белок нужен для формирования и восстановления тканей организма. Чтобы получать нужное количество, старайтесь съедать две-три порции нежирного мяса, курицы или рыбы (одна порция — около 100 г) в день.
Вот другие источники белка: яйца (6 г белка в одном яйце), орехи (15 г белка в 100 г грецких орехов), бобовые (8,9 г белка в 100 г нута).
Если в вашей семье есть история аллергии на арахис (который также богат белком) и вы поели арахиса, будьте внимательны и следите за реакцией ребенка после кормления.
Железо
Одни из самых богатых железом продукты — это нежирное мясо и зеленые листовые овощи. Железо также есть в рыбе, обогащенных железом хлопьях для завтрака и мясе птицы (кроме белого). Лучше всего железо усваивается из животных источников. Ваш врач может порекомендовать вам принимать препарат железа, чтобы гарантировать, что вы получаете достаточно этого минерала во время лактации.
Вода
Когда вы кормите грудью, вам может больше хотеться пить
Кормящей маме важно пить достаточно воды каждый день. Вот простой способ, как это делать: выпивайте стакан воды при каждом кормлении
Неправильное питание — причина хронического закисления организма
Питание современного человека характеризуется дисбалансом ионов водорода и бикарбоната, что вызывает пожизненный, слабовыраженный болезнетворно (патогенно) существующий системный метаболический ацидоз (закисление).
По данным антропологов рацион древнего человека состоял на 1/3 из нежирного мяса и на 2/3 из растительной пищи. В этих условиях питание носило исключительно щелочной характер.
Кислотная нагрузка пищи древнего человека составляла в среднем минус 78.
Ситуация принципиально изменилась с возникновением аграрной цивилизации, когда человек стал употреблять в пищу много зерновых культур, молочные продукты и жирное мясо одомашненных животных.
Но особенно драматические сдвиги в питании произошли в конце 20 века, когда рацион заполнили промышленно обработанные кислые продукты питания.
Эти изменения в составе диеты были названы факторами риска в патогенезе болезней цивилизации: атеросклероза, гипертонии, остеопороза, диабета 2 типа.
Кислотная нагрузка пищи современного человека составляет плюс 48.
Диета современного человека богата насыщенными жирами, простыми сахарами, поваренной солью и бедна клетчаткой, магнием и калием. В ней доминируют рафинированные и обработанные продукты, сахар, мучные изделия, множество полуфабрикатов.
Что представляет собой пища современного человека? Это пицца, чипсы, глазированные сырки, новоявленные чудо-молочные продукты, кондитерские изделия, прохладительные сладкие напитки. Эта пища имеет кислые валентности. Организм постоянно стремится уравновесить это соотношение, поддерживая строго определенный уровень рН. Этот параметр оказывает существенное влияние на все биохимические процессы в организме.
Способ применения и дозы
Внутрь. Дозы препарата подбирают индивидуально в зависимости от тяжести заболевания и состава диеты.
Ферментные препараты следует принимать во время или сразу после каждого приема пищи.
Особенная лекарственная форма препарата Креон Микро с меньшим размером гранул
специально разработана для применения у детей, так как им трудно проглотить капсулу
целиком. Данная лекарственная форма позволяет более точно подобрать индивидуальную
дозу с более низкой активностью липазы, что необходимо для адекватного лечения детей.
Гранулы можно добавлять к небольшому количеству мягкой пищи, не требующей
пережевывания и имеющей кислый вкус (pH
Размельчение или разжевывание гранул, а также смешивание их с пищей или жидкостью с
pH более 5,5 может разрушить их защитную кишечнорастворимую оболочку. Это может
привести к раннему высвобождению ферментов в полости рта, снижению эффективности
и раздражению слизистых оболочек. Необходимо убедиться, что во рту не осталось
гранул.
Важно обеспечить достаточный постоянный прием жидкости пациентом, особенно при
повышенной потере жидкости. Неадекватное потребление жидкости может привести к
возникновению или усилению запора.. Доза для взрослых и детей при муковисцидозе
Начальная доза для грудных детей должна составлять от 2000 до 5000 липазных
единиц на каждое кормление (обычно 120 мл), затем доза должна быть
скорректирована, и составлять не более 2500 липазных единиц/кг на кормление
при максимальной суточной дозе 10000 липазных единиц/кг
Доза для взрослых и детей при муковисцидозе. Начальная доза для грудных детей должна составлять от 2000 до 5000 липазных
единиц на каждое кормление (обычно 120 мл), затем доза должна быть
скорректирована, и составлять не более 2500 липазных единиц/кг на кормление
при максимальной суточной дозе 10000 липазных единиц/кг.
Доза зависит от массы тела и должна составлять в начале лечения 1000 липазных
единиц/кг на каждый прием пищи для детей младше четырех лет, и 500 липазных
единиц/кг во время приема пищи для детей старше четырех лет и взрослых.
Дозу следует определять в зависимости от выраженности симптомов заболевания,
результатов контроля за стеатореей и поддержания адекватного нутритивного
статуса.
Суточная доза для большинства пациентов не должна превышать 10000
липазных единиц/кг массы тела или 4000 липазных единиц/г потребленного жира.
Введение через гастростомическую трубку
При наличии медицинских показаний препарат Креон Микро можно вводить через
гастростомическую трубку. Размер гранул препарата составляет 0,7–1,0 мм
Важно
убедиться в правильном выборе шприца и трубки с учетом размера гранул препарата.
Препарат Креон Микро содержит гранулы размером 0,7–1,0 мм и должен проходить
через трубку размером ≥ 12 Fr.
Общие рекомендации: для сохранения целостности гранул препарата Креон Микро и
предотвращения закупоривания трубки или слипания гранулы следует смешивать с
небольшим количеством густой жидкости с кислым значением рН или детским питанием
(например, с яблочным пюре, фруктовым соком, простым сиропом, жирным йогуртом)
(pH
— Налейте густую жидкость («густота нектара») с кислым значением рН (яблочное
пюре, детское питание, простой сироп, жирный йогурт) в небольшой чистый
контейнер (15 мл густой жидкости/яблочного пюре на мерную ложечку)
— Добавьте гранулы в контейнер. Аккуратно перемешайте, чтобы равномерно
распределить гранулы по жидкости.
— Если возможно, приостановите введение пищи через трубку и промойте ее
достаточным количеством воды (20–30 мл воды).
— Наберите смесь из контейнера в шприц для энтерального питания подходящего
размера, с учетом размера трубки и необходимого объема жидкости.
— Медленно вводите смесь через трубку, аккуратно надавливая на шприц
— Промойте трубку достаточным количеством воды (20–30 мл) и возобновите
питание, если необходимо
При использовании трубок меньшего размера (диаметра)
Примечание:
| Креон Микро | Количество 8,4 % раствора натрия бикарбоната, необходимое для растворения препарата* |
|---|---|
| 5000 ЕД / 1 мерная ложечка | 5-10 мл (5 мл 8,4 % раствора натрия бикарбоната соответствует 1 чайной ложке) |
*На каждые 10000 ЕД липазы следует использовать примерно 10 мл 8,4 % раствора
натрия бикарбоната, что соответствует 800 мг натрия бикарбоната.
Необходимо убедиться, что гранулы растворены.
Доза при других состояниях, сопровождающихся экзокринной недостаточностью поджелудочной железы
Какой режим питания при гастрите?
- Питание
5 раз в день. Три основных приема пищи и два перекуса. - Способы
приготовления еды – варка, тушение, на пару, запекать в рукаве, су-вид. Нельзя
запекать до румяной корочки. Жарить на антипригарной сковороде или пергаменте
для выпечки. - Приготовление
еды на огне и гриль – нездоровые
способы. - Воду
пить за 30 минут до приема пищи или через 40 минут после. - Орехи
(кроме кедровых и фисташек) перед
употреблением замачивать в воде минимум на три часа, можно и на ночь, потом
просушить и можно употреблять. - Жирную
рыбу включать в рацион 1-2 раза в неделю. - Яйца
можно включать в рацион 3 -4 раза в неделю. - 80%
овощей при гастрите с повышенной кислотностью должны быть в рационе после тепловой обработки.
При гастрите с пониженной кислотностью 50% сырых овощей и 50% — овощей после
тепловой обработки. - Первые
блюда готовятся на втором-третьем бульоне.